RICOMINCIAMO IN SICUREZZA
Il Centro Oculistico Quattroelle è nuovamente operativo nel rispetto di tutte le norme di sicurezza necessarie.
Il Personale Medico e di Assistenza è provvisto di adeguati dispositivi di protezione personale e procede regolarmente con la disinfezione di tutto il materiale diagnostico prima e dopo ogni visita.
Un comportamento corretto e rispettoso dei pazienti e del personale è fondamentale per accedere serenamente ed in sicurezza alle prestazioni.
Retinopatia diabetica
Cura della retinopatia diabetica
La terapia per la cura della retinopatia diabetica dipende dallo stadio della patologia. Presupposto imprescindibile per il buon esito delle varie terapie è il costante controllo della glicemia e dell’emoglobina glicosilata (con gli ipoglicemizzanti orali o l’insulina), dei grassi circolanti (con il fenofibrato o le statine) e della pressione arteriosa, quale si può ottenere soltanto con l’esecuzione di controlli regolari e l’adozione di uno stile di vita adeguato (alimentazione, medicine, esercizio fisico…).
Da ciò si evince l’importanza cruciale della collaborazione tra vari specialisti (medico di base, diabetologo, internista…) nella gestione del paziente più che del lavoro dell’oculista, il quale dispone delle diverse strategie terapeutiche.
Intervento laser per retinopatia diabetica
L’intervento laser per retinopatia diabetica è da oltre vent’anni la terapia di elezione della RD conclamata, ben conosciuta e praticata in tutto il mondo, di solito ben tollerata dalla maggioranza dei pazienti.
E’ un trattamento ambulatoriale, ‘da studio’, che si esegue previa dilatazione della pupilla, utilizzo di collirio anestetico e applicazione di una lente a contatto per la messa a fuoco del raggio laser (Figura 5), un ‘concentrato’ di luce verde, rossa o infrarossa ad alta collimazione.
Questo intervento per la cura della retinopatia diabetica è finalizzato alla diminuzione dell’essudazione e edema retinico (laser focale e “a griglia”) e/o alla prevenzione della proliferazione neovascolare a partenza delle aree ischemiche (trattamento di tutta la retina tranne quella centrale o panfotocoagulazione).
Lo scopo è quello di arrestare la progressione della malattia e mantenere il residuo visivo.
Comporta inevitabilmente, come effetti collaterali: diminuzione della vista, riduzione del campo visivo e della visione notturna, alterazione dei colori. E’ però dimostrato che, nel lungo termine, aiuta a prevenire la cecità, ovvero limita il peggioramento che si avrebbe senza alcun trattamento.
Raramente si prescrive un antidolorifico per bocca per una dolenzia nelle ore successive al trattamento.
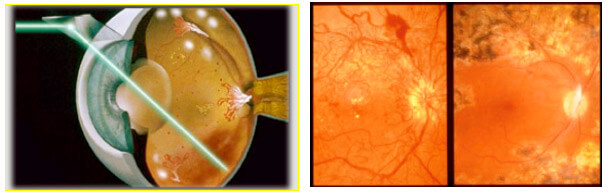
Figura 5. Trattamento laser delle aree ischemiche (a). Immagini del fondo dell’occhio prima e dopo il trattamento laser per RD proliferante
Cura della retinopatia diabetica con intervento di vitrectomia posteriore
Nella forma più grave di retinopatia diabetica, in cui i neovasi hanno invaso il corpo vitreo, provocando sanguinamenti recidivanti (emovitreo) e distacco di retina trazionale, si ricorre alla chirurgia con l’intervento di vitrectomia posteriore (Figura 6), in cui il vitreo viene aspirato e la retina riaccollata, a volte con l’uso di tamponanti interni come i gas e l’olio di silicone.
Il fine è di asportare il corpo vitreo danneggiato dalla presenza dei neovasi e/o dal sangue, prevenire ulteriori sanguinamenti e riattaccare la retina, migliorandone l’ossigenazione ad opera dell’umore acqueo, che circola al posto del vitreo.
Il ricorso alla vitrectomia è da valutare anche negli edemi maculari diabetici refrattari ai trattamento laser e con farmaci intravitreali, per liberare eventuali trazioni meccaniche esercitate sulla retina maculare.
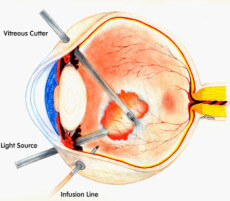
Figura 6. Intervento di vitrectomia posteriore
Nel nostro centro oculistico di Milano l’intervento di vitrectomia posteriore viene eseguito previa anestesia locale retrobulbare e instillazione di farmaci midriatici (per dilatare la pupilla), senza ricovero.
Iniezione intravitreale di triamcinolone acetonide
L’iniezione intravitreale di triamcinolone acetonide (IVT), usata da sola o combinata al laser, produce miglioramenti significativi dello spessore retinico e della funzione visiva nei casi con edema maculare diabetico.
Tuttavia, tali effetti nel tempo risultano transitori (durano circa 5-6 mesi), mentre cominciano a farsi sentire gli effetti collaterali e le complicazioni del farmaco cortisonico (cataratta, aumento della pressione intraoculare, ptosi palpebrale).
L’ultima novità terapeutica è rappresentata dai farmaci anti-VEGF, anch’essi iniettati all’interno del vitreo. Si tratta di una serie di sostanze che inibiscono in maniera più o meno selettiva la liberazione dei fattori di crescita, in particolare del Vascolar Endothelial Growth Factor (VEGF), coinvolto in altre patologie retiniche, come la degenerazione maculare senile e le occlusioni venose retiniche. La loro efficacia è dimostrata sia nel riassorbimento della componente essudativa (edema maculare) sia nella regressione dei neovasi retinici (neovascolarizzazione).
Il nostro centro oculistico di Milano ha vissuto la fase pionieristica relativa all’utilizzo di tali sostanze e possiede pertanto una delle casistiche più ampie al mondo. Le iniezioni intravitreali (Figura 7) vengono effettuate in sala operatoria, al microscopio operatorio e in ambiente sterile, previa anestesia topica (instillazione di gocce) e dilatazione pupillare. Sono praticamente indolori e non necessitano di ricovero. Il paziente può proseguire normalmente le proprie attività lavorative nei giorni successivi.
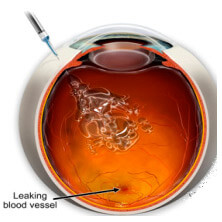
Figura 7. Iniezione intravitreale di farmaci
Esami per la diagnosi della retinopatia diabetica
La diagnosi della retinopatia dibetica è di competenza esclusiva dell’oculista anche se altri specialisti (internisti ed endocrinologi) possono sospettarne la presenza. Quando l’osservazione del fondo oculare (Figura 3) in una visita oculista di routine è positiva, si richiede l’esecuzione di indagini strumentali quali la tomografia a coerenza ottica (OCT) e l’angiografia retinica con fluoresceina sodica (fluorangiografia), più raramente l’ecografia (Figura 4).
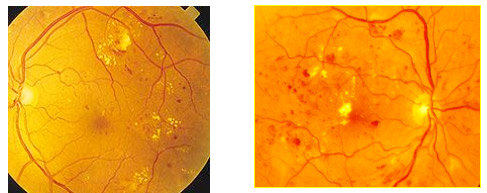
Figura 3. Aspetti oftalmoscopici di RD iniziale
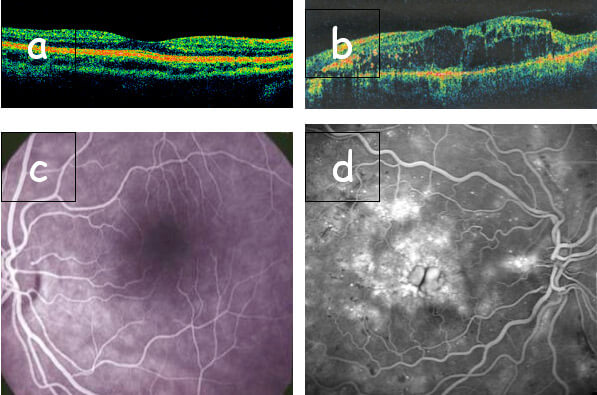
Figura 4. (a) OCT normale; (b) OCT con retinopatia diabetica ed edema maculare cistoide; (c) fluorangiografia retinica normale; (d) fluorangiografia retinica di retinopatia diabetica con edema maculare cistoide
L’edema maculare costituisce la causa più comune di perdita della funzione visiva (presente nel 3% dei casi con RD non proliferante di grado lieve, nel 38% dei casi con RD non proliferante di grado moderato-severo, nel 71% dei casi con retinopatia proliferante), in entrambi i tipi di diabete (anche se insorge più precocemente nel tipo II). Consiste in un’espansione localizzata degli spazi extra e/o intracellulari della retina, in cui si accumula fluido che fuoriesce dalla rottura degli equilibri che regolano normalmente gli scambi di fluidi con i capillari dell’area maculare, anatomicamente predisposta per l’assenza delle cellule di Muller e la lassità delle connessioni interne ai vari strati.
Cos’è la retinopatia diabetica
La retinopatia diabetica (RD) è la principale causa di cecità legale nel mondo occidentale, dove milioni di persone sono diabetiche. Nel diabete mellito (DM) il pancreas non riesce a secernere livelli adeguati di insulina, l’ormone che controlla il metabolismo degli zuccheri. L’elevata presenza di glucosio nel sangue (iperglicemia), che ne consegue, provoca nel tempo modificazioni circolatorie diffuse dell’organismo (angiopatia) attraverso l’alterazione delle pareti dei vasi sanguigni (vene, capillari e arterie).
La retina, dato il suo elevato fabbisogno di ossigeno, è uno degli organi che soffre prima, e con maggior intensità, di tali alterazioni. Nelle fasi iniziali (si parla di Retinopatia diabetica non proliferante o background) le pareti delle arterie retiniche perdono la loro normale permeabilità, formando piccole emorragie, microaneurismi ed essudati sierosi giallastri, ben visibili all’osservazione del fondo dell’occhio (Figura 1), che possono essere completamente asintomatici.
Quando l’essudazione si complica con il gonfiore (edema) della retina, diffuso o centrale (maculare) la vista comincia a risentirne. Gli stadi più evoluti comprendono il deficit grave di ossigenazione (ischemia) retinica, cui segue la proliferazione di neovasi (Retinopatia diabetica proliferante), capace di distruggere irreversibilmente le strutture oculari con fenomeni di emorragia vitreale, sino al distacco di retina trazionale e al glaucoma neovascolare (Figura 1).
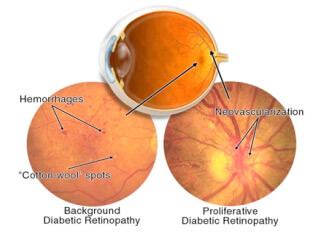
Figura 1. RD non proliferante (sinistra); RD proliferante
Le forme di retinopatia diabetica e i fattori di rischio
In un gruppo di malattie geneticamente determinate che condividono l’intolleranza al glucosio, distinguiamo due forme:
- una forma di diabete insulino-dipendente o giovanile (tipo I), in cui la glicemia si controlla con iniezioni giornaliere di insulina
- una forma di diabete di tipo II, non-insulino-dipendente o dell’adulto, in cui la glicemia si controlla con la dieta, lo stile di vita e l’assunzione di farmaci chiamati ipoglicemizzanti orali, più raramente nei casi resistenti si ricorre alle iniezioni di insulina.
Benché la retinopatia diabetica sia presente in entrambe le forme, i pazienti affetti da diabete mellito di tipo I presentano un maggior rischio di complicazioni oculari. La durata del diabete mellito di tipo I rappresenta il principale fattore di rischio: dopo 15 anni, infatti, quasi tutti i pazienti con DM tipo I ed il 60% dei pazienti con DM tipo II presentano un certo grado di danno retinico da RD.
Altri fattori di rischio che influenzano in maniera significativa lo sviluppo e la progressione della malattia, e che pertanto vanno assolutamente corretti e monitorati, sono: la qualità del controllo metabolico (ovvero il mantenimento di valori di glicemia, di colesterolo LDL e di trigliceridi nel sangue vicini a quelli fisiologici), la gravidanza, l’ipertensione arteriosa.
I sintomi della retinopatia diabetica
I sintomi della retinopatia diabetica variano a seconda dello stadio della malattia. Da nessun sintomo nelle fasi iniziali, a:
- improvvisi cali visivi con annebbiamento e distorsione delle immagini
- percezione di corpi scuri mobili (miodesopsie) (Figura 2) e/o lampi-scintillii anche al buio e a cocchio chiuso (fotopsie)
- colori alterati
- visione ingrandita o rimpicciolita degli oggetti (macropsie o micropsie).

Figura 2. Alterazioni della visione normale (a) e in un soggetto con retinopatia diabetica

