RICOMINCIAMO IN SICUREZZA
Il Centro Oculistico Quattroelle è nuovamente operativo nel rispetto di tutte le norme di sicurezza necessarie.
Il Personale Medico e di Assistenza è provvisto di adeguati dispositivi di protezione personale e procede regolarmente con la disinfezione di tutto il materiale diagnostico prima e dopo ogni visita.
Un comportamento corretto e rispettoso dei pazienti e del personale è fondamentale per accedere serenamente ed in sicurezza alle prestazioni.
Occlusioni vascolari
Cosa sono le occlusioni vascolari retiniche?
La coagulazione è il processo fisiologico di formazione di una massa solida costituita da fibrina e contenente piastrine, globuli rossi e bianchi, che contribuisce all’arresto dell’emorragia quando il sangue fuoriesce dai vasi. Quando la coagulazione è intravascolare, ossia avviene all’interno di un vaso, venoso o arterioso, si parla di trombosi (Figura 1).
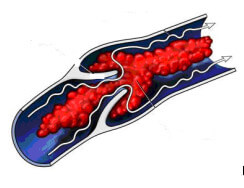
Figura 1. Trombo formatosi all’interno di una vena
Si definisce embolia la situazione in cui un trombo si stacca dalla parete del vaso che la contiene e migra in altra regione del circolo potendo ostruire altri vasi in distretti diversi, più o meno importanti.
In condizioni fisiologiche, il sangue arterioso, ricco di ossigeno e di sostanze nutritive, si distribuisce ai capillari dei tessuti, dove avvengono gli scambi metabolici; il sangue carico di prodotti di scarto viene quindi allontanato dal circolo venoso.
L’ostruzione del flusso ematico in entrata o in uscita comporta una serie di conseguenze a carico dei tessuti interessati, che soffrono il deficit di arrivo delle sostanze nutritive o della rimozione dei prodotti di scarto. Il danno anatomico e funzionale dipende dall’entità dell’ostruzione, dalla sede del vaso ostruito, dalla nobiltà dell’organo coinvolto, dalla presenza fortuita di circoli collaterali di compenso o di ricanalizzazioni spontanee o successive a terapia.
L’albero vascolare che dal centro della testa del nervo ottico si dirama nei vari settori retinici (Figura 2) è sottile e delicato, pertanto particolarmente sensibile ai meccanismi patogenetici (danno della parete vascolare, rallentamento del flusso ematico ed ipercoagulabilità).
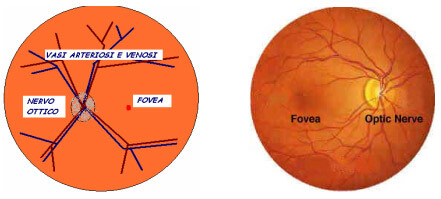
Figura 2. (a.) Schema dell’albero arterioso (in rosso) e venoso (in blu); (b.) immagine oftalmoscopica della retina normale.
Occlusione dell’albero venoso retinico
L’occlusione della vena centrale della retina (CRVO, dall’inglese Central Retinal Vein Occlusion), o di una delle sue principali ramificazioni (BRVO, dall’inglese Branch Retinal Vein Occlusion), è una patologia circolatoria frequente (negli stati Uniti la sua prevalenza è poco meno dell’uno per cento) che si osserva in genere, senza preferenze di sesso né di razza, nei pazienti di età superiore ai 60 anni con fattori predisponenti genetici e sistemici (il più importante: l’ipertensione arteriosa sistemica, quindi familiarità, diabete mellito, disordini tiroidei, broncopneumopatie ostruttive, obesità, neoplasie, malattie cardiocircolatorie varie, malattie infiammatorie causa di vasculiti, malattie gastro-intestinali, gravidanza e puerperio, stili di vita poco salubri come obesità, fumo di sigaretta, uso di contraccettivi orali…) e/o oculari(glaucoma, ipermetropia, anomalie vascolari congenite …).
Si discute molto sul possibile ruolo patogenetico di fattori ancora poco conosciuti come anomalie della coagulazione, quali l’aumento della viscosità plasmatica (dell’ematocrito in particolare) e dei livelli di fattore VII e omocisteina (con riduzione dei folati nel sangue), la presenza di anticorpi anti-fosfolipidi, i deficit di proteina C, proteina S e fattore XII, la resistenza alla proteina C attivata, il polimorfismo della protrombina, la carenza di un inibitore come l’antitrombina III.
Per contro sembra che un moderato consumo di alcool (un bicchiere di vino rosso ai pasti) e valori elevati di colesterolo ‘buono’ (HDL) riducano il rischio di BRVO. In una significativa percentuale di casi, tuttavia, sia la CRVO sia la BRVO si presentano in maniera ‘misteriosa’, in altre parole in assenza dei citati fattori di rischio.
Numerosi aspetti clinici accomunano le due forme di occlusione, centrale o di branca, ma il decorso e la prognosi hanno caratteristiche assai differenti.
La BRVO (occlusione venosa di branca) definisce la chiusura di un ramo della vena centrale della retina (figura 3).
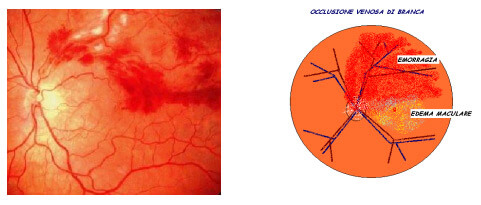
Figura 3. L’aspetto clinico di una BRVO, visibile all’esame del fondo dell’occhio, dipende dalla sede dell’occlusione, che determina la distribuzione e l’estensione delle emorragie. Nel 98% dei casi la BRVO si presenta nei settori retinici temporali. Nel 63% interessa la branca temporale superiore della vena centrale retinica.
A causa della compressione esercitata da un’arteria rigida e ispessita sulla parete venosa in corrispondenza degli incroci artero-venosi, dove arterie e vene condividono una porzione di parete, il lume della vena si riduce e il flusso di sangue diventa turbolento, creando le condizioni per la formazione del trombo.
L’occlusione venosa interrompe il drenaggio del sangue e produce un aumento della pressione all’interno della rete capillare, che provoca emorragia, diffusione di liquido e materiale plasmatici (essudazione sierosa, edema) nello spessore della retina e ischemia (per costrizione delle arterie secondaria all’assenza di perfusione del circolo capillare).
La BRVO colpisce tipicamente tra i 60 e i 70 anni. Improvvisamente, il paziente lamenta un annebbiamento persistente della visione centrale, associato o meno a compromissione di una parte del campo visivo. Talvolta, tali deficit funzionali compaiono dopo periodi più o meno lunghi di avvisaglie, in cui sintomi simili ‘vanno e vengono’, durano pochi secondi o minuti e scompaiono, con ritorno alla normalità.
L’interpretazione che si dà in questi casi è di una vena parzialmente chiusa, che si riapre a intermittenza, sino a occludersi completamente bloccando la perfusione ematica. L’esame del fondo oculare consente immediatamente la diagnosi evidenziando, con gradazione d’intensità collegata alla gravità dell’occlusione, la dilatazione e la tortuosità del tratto venoso interessato al deficit di deflusso del sangue.
Un’occlusione parziale, soprattutto nelle regioni nasali, può essere asintomatica ed essere riconosciuta nel corso di una visita di controllo.
Per una corretta impostazione di prognosi e terapia, è necessario eseguire tempestivamente una fluorangiografia retinica (Figura 4) l’unico strumento capace di valutare con precisione l’entità della compromissione circolatoria e identificare le conseguenze più o meno complicate della BRVO, come l’edema e/o l’ischemia della macula.
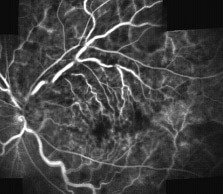
Figura 4. Fluorangiografia di un’occlusione venosa di branca.
In fase acuta, si osserva un blocco o un riempimento ritardato della vena coinvolta in corrispondenza della zona emorragica, talora anche l’incrocio artero-venoso in cui si localizza l’ostruzione. Se la macula è interessata, si osserva la mancanza di perfusione del circolo capillare e la comparsa dell’edema cistoide con aumento dello spessore, ben visualizzabile con l’OCT (Figura 5).
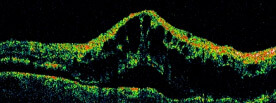
Figura 5. OCT di edema maculare cistoide in BRVO.
In fase cronica della BRVO, le anomalie vascolari persistono accanto ai processi riparativi e di compenso. Il lume della vena chiusa dal trombo si ricanalizza dopo tre settimane circa, ma lo fa in maniera incompleta, senza ridurre significativamente la pressione venosa.
Vasi venosi collaterali tortuosi si osservano accanto a microaneurismi e aree di non perfusione. Come conseguenza dei fattori umorali liberati dai tessuti esposti al deficit d’irrorazione, si può assistere alla formazione di neovasi sanguigni anomali e agli eventi indesiderati (emorragie, edemi, cicatrizzazione) che ne derivano.
La neovascolarizzazione a carico della retina e del disco ottico avviene nel 25% circa degli occhi affetti da BRVO, di solito entro un anno dall’occlusione, talvolta anche dopo, nelle zone di confine tra le aree perfuse e quelle ischemiche è una complicanza seria per il grave sovvertimento anatomico e la compromissione visiva che ne conseguono, che va distinta dai vasi di circolazione collaterale (tramite l’angiografia a fluorescenza) e trattata precocemente. Nelle fasi più tardive, la maggior parte dei circoli collaterali regredisce e si chiude.
Occlusione della vena centrale della retina
L’occlusione della vena centrale della retina (CRVO) definisce l’occlusione della vena retinica nella sua porzione terminale, a livello della testa del nervo ottico (Figura 6).
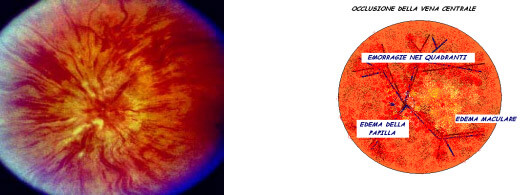
Figura 6. Occlusione della vena centrale della retina.
La CRVO va classificata in due forme principali:
- CRVO non ischemica (Figura 7),di gran lunga la più comune (75% dei casi). L’esame del fondo oculare dell’occhio, che accusa una perdita funzionale variabile, mostra dilatazioni e tortuosità dell’intero albero venoso retinico, con emorragie di diversa dimensione e distribuzione, ‘a scoppio di granata’, edema della papilla (la testa del nervo ottico) e della macula. Oltre a documentare le lesioni, la fluorangiografia è essenziale per la conferma o meno di una buona perfusione capillare residua. L’assenza di aree retiniche ischemiche condiziona la prognosi, che in certi casi è discreta, in dipendenza dell’entità del danno iniziale e della risposta ai trattamenti dell’edema maculare.

Figura 7. Aspetto fluorangiografico di una CRVO non ischemica.
- la CRVO ischemica (Figura 8) è meno comune (un terzo dei casi) ed è caratterizzata da una perdita funzionale grave (acuità visiva ridotta alla capacità’ di contare le dita). Oltre alle tortuosità venose e ai sanguinamenti diffusi, l’osservazione del fundus evidenzia la marcata ischemia del nervo ottico e le emorragie a livello maculare. La fluoroangiografia identifica le aree ischemiche. La prognosi funzionale è sovente sfavorevole. Il trattamento di fotocoagulazione laser focale delle aree ischemiche è necessario unicamente per la prevenzione di una grave complicanza chiamata glaucoma neovascolare, conseguente all’invasione del segmento anteriore, con occlusione dell’angolo irido-corneale, deputato al deflusso dell’umor acqueo, da parte dei neovasi. In questi casi (il 50% circa delle CRVO ischemiche non trattate dal laser) si sviluppa entro alcuni mesi un marcato aumento della pressione intraoculare, assai difficilmente controllabile con le terapie convenzionali (farmaci, laser e chirurgia), che può condurre a un dolore incoercibile e alla perdita non solo funzionale del bulbo oculare.
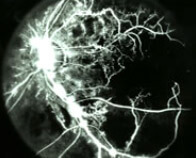
Figura 8. Aspetto fluorangiografico di aree d’ischemia retinica (in nero le aree non perfuse).
Esiste, inoltre, una forma più rara di occlusione venosa, detta del giovane adulto, caratterizzata da una modesta diminuzione della capacità visiva, soprattutto nelle prime ore del mattino. Interessa prevalentemente individui al di sotto dei 40 anni e costituisce probabilmente una forma distinta nella sua patogenesi (la causa è verosimilmente da ricercarsi in un’anomalia congenita della vena centrale retinica, che favorisce alterazioni del flusso vascolare) e nella sua prognosi, in genere favorevole.
La TERAPIA dell’occlusione venosa ha due obiettivi:
- la riduzione dell’edema maculare (quindi il recupero funzionale)
- la prevenzione della formazione di neovasi secondari all’ischemia retinica
- il trattamento medico per via sistemica con farmaci antiaggreganti e anticoagulanti (eparina e derivati, dicumarolo, ticlopidina…) non ha sinora mostrato alcuna efficacia né terapeutica né preventiva. Considerati gli effetti collaterali, compreso il rischio di favorire il sanguinamento retinico, tale terapia va affidata esclusivamente alle risultanze della visita ematologica e del bilancio internistico, comunque sempre da consigliare.
L’emodiluizione, in altre parole la riduzione dei valori di ematocrito e di viscosità del plasma mediante iniezioni endovenose per 6 settimane di plasma expanders, è stata applicata da alcuni autori con risultati incoraggianti, ma non ha ancora trovato riscontri unanimi.
La laser fotocoagulazione retinica focale (Figura 9), va applicata con modalità aggressive, onde distruggere, cicatrizzandole, le aree ischemiche da cui muove il meccanismo fisiopatologico di neoformazione di capillari anomali.
I farmaci intraoculari per le occlusioni vascolari retiniche
I farmaci attualmente disponibili e che hanno prodotto un maggior numero di risultati nel contrastare l’edema maculare sono di 2 tipi: i cortisonici e gli anti-VEGF.
Tra i cortisonici, oltre al triamcinolone acetonide (Taioftal®) che è un antinfiammatorio di derivazione steroidea a lunga durata, il farmaco di largo utilizzo è l’Ozurdex®, composto da 0,7 mg di desametasone a lento rilascio che ha una permanenza all’interno della camera vitrea di circa 4 mesi e che permette spesso di ridurre la presenza di edemi massivi a livello maculare. L’uso dei cortisonici in ogni caso provoca una aumentata insorgenza di cataratta soprattutto dopo ripetute iniezioni intravitreali, e in alcuni pazienti una aumentata pressione oculare può sopraggiungere, cosa che deve essere controllata da una terapia ipotonizzante. In alcuni casi come alcuni pazienti glaucomatosi l’impiego dei cortisonici potrebbe essere controindicato.
L’iniezione intravitreale di farmaci anti-VEGF come il Lucentis® (ranibizumab) e l’Eylea ® (Aflibercept) ha mostrato incoraggianti risultati nel contrastare l’edema maculare, anche se la loro efficacia talvolta è legata alla loro permanenza all’interno della camera vitrea rispettivamente per uno e per due mesi. Il vantaggio di questi farmaci risiede nell’assenza di rischi oculari rilevanti, ed è controindicato solo per pazienti che hanno avuto degli eventi ischemici sistemici importanti. Il principale inconveniente, soprattutto a carico dei farmaci approvati per la specifica applicazione intraoculare è rappresentato dal costo. La loro azione antiangiogenetica (contrastante la formazione di nuovi vasi) trova indicazione elettiva nella terapia del glaucoma neovascolare, soprattutto nelle forme in cui l’inadeguata visualizzazione del fundus oculi preclude il trattamento di fotocoagulazione laser.
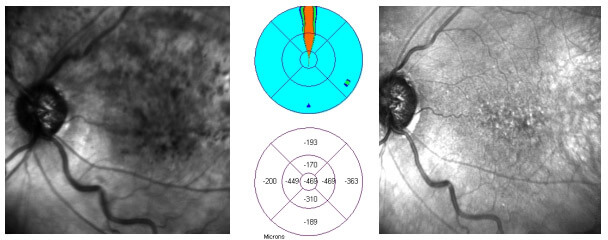
Figura 10. Retinografia e mappa OCT differenziale pre e post iniezione di antiVEGF (Lucentis). Il visus ha recuperato sino a 7-8/10 rispetto ai valori pre-iniezione (1/10 scarso).
La Chirurgia per l’occlusione vascolare retinica
Raramente esiste la possibilità di dover intervenire chirurgicamente rimuovendo il corpo vitreo, operazione che migliora l’ossigenazione retinica grazie alla nuova circolazione di umore acqueo, più ricco di ossigeno.
Alla vitrectomia si può associare la separazione vitreo-maculare con il peeling della membrana limitante interna, che rimuove le possibili trazioni sulla retina, la dissezione manuale della guaina comune artero-venosa, che separa la vena dall’arteria in corrispondenza dell’incrocio incriminato (BRVO), la neurotomia ottica radiale, che favorisce il deflusso del sangue fuori dall’occhio, rilasciando la compressione a carico della papilla ottica nella CRVO, l’iniezione di farmaci intravitreali. I suoi rischi (infezione, emorragia, cataratta, distacco di retina…) vanno però attentamente valutati.
La terapia per l’occlusione vascolare retinica viene decisa in base alle condizioni cliniche dell’occhio, alla concomitanza di altre patologie oculari per questo è molto importante eseguire oltre alla visita oculistica tutti gli accertamenti necessari ad inquadrare bene la corretta terapia da eseguire.
Inoltre una volta iniziato un trattamento è necessario rivalutare le condizioni oculari in base alla risposta soggettiva alla terapia medica che deve essere rivolta per cercare di contrastare il peggioramento visivo e le possibili complicanze oculari.
L’occlusione dell’albero arterioso retinico
L’occlusione arteriosa retinica è un evento più raro dell’occlusione venosa ma drammatico, dato che nella maggioranza dei casi conduce alla perdita funzionale presso che completa dell’occhio interessato.
Come l’omologa venosa, l’occlusione arteriosa può interessare il tronco principale (occlusione dell’arteria centrale della retina o CRAO, dall’inglese Central Retinal Artery Occlusion) o un suo ramo (occlusione arteriosa di branca, BRAO, dall’inglese Branch Retinal Artery Occlusion).
Gli uomini sono più colpiti delle donne, con un’età media d’insorgenza intorno ai 60 anni. Il flusso di sangue arterioso viene solitamente e improvvisamente bloccato da un meccanismo embolico che comporta l’ischemia e la morte per infarto dei territori di retina a valle dell’occlusione, con conseguente, irreversibile compromissione della visione. La sua rilevanza clinica va oltre gli aspetti oculistici, in quanto spesso rappresenta la manifestazione a distanza di una patologia cardio-circolatoria grave (ipertensione arteriosa, diabete mellito, aterosclerosi con stenosi carotidea, arteriti, aritmie e valvulopatie cardiache…) in cui l’embolo origina da un frammento di una placca aterosclerotica, da microtrombosi interne alle camere cardiache, infiammazione e spasmi vascolari, aneurismi in dissecazione, necrosi intraarteriolare, anomalie della coagulazione.
E’ pertanto sempre obbligatorio il cosiddetto bilancio cardiologico e internistico, consistente in una visita cardiologica e una serie d’indagini strumentali, quali l’Ecocolordoppler della carotide, dei tronchi sovra-aortici e dei vasi intracranici (che evidenzia placche aterosclerotiche in due pazienti su tre, responsabili di ostruzioni di più del 50% del fisiologico flusso carotideo in un paziente su tre), l’ECG, l’ecocardiogramma e il controllo dei parametri emodinamici ed emoreologici (profilo della coagulazione). La classificazione delle occlusioni in forme arteritiche e non arteritiche (NA) ha un iniziale significato prognostico.
La CRAO è la forma di occlusione arteriosa retinica più frequente. Il paziente lamenta un’improvvisa, grave riduzione monolaterale dell’acuità visiva senza alcun dolore, la pupilla è dilatata e non reagisce all’illuminazione diretta (riflesso diretto), mentre risponde, stringendosi, alla stimolazione luminosa dell’altro occhio (riflesso consensuale). L’osservazione del fondo oculare evidenzia in genere una retina opaca e pallida, biancastra (per il deficit di afflusso sanguigno e l’edema), al cui centro spicca una macchia rosso-ciliegia (figura 11). L’albero arterioso occluso è attenuato, la papilla ottica edematosa.
L’embolo all’interno dell’arteria occlusa è visualizzabile nel 20% dei casi. In circa il 10% dei pazienti, la presenza di un’arteria suppletiva del circolo coroideale (l’arteria cilio-retinica), che irrora direttamente la fovea, risparmia la retina centrale dal fatto ischemico, garantendo un apporto di sangue sufficiente a mantenere una buona acuità visiva.
Il ritardo più o meno marcato di riempimento dei vasi arteriosi visualizzato dalla fluorangiografia conferma la diagnosi e stabilisce il grado di occlusione presente. La prognosi per la funzione visiva è generalmente scadente e la vista è spesso ridotta alla percezione del movimento della mano. L’aspetto del fondo oculare varia nei giorni successivi all’occlusione, in rapporto alla riperfusione del circolo arterioso.
Normalmente si osserva una progressiva diminuzione dell’edema retinico; in seguito possono comparire un’atrofia a settore della testa del nervo ottico e un restringimento filiforme dei vasi arteriosi, la comparsa di vasi collaterali cilio-retinici e alterazioni cromatiche a carico dell’epitelio pigmentato maculare. Le complicanze a lungo termine quali le proliferazioni di capillari anomali retinici o papillari e l’insorgenza di glaucoma neovascolare sono possibili ma assai più rare che in caso di occlusioni venose.
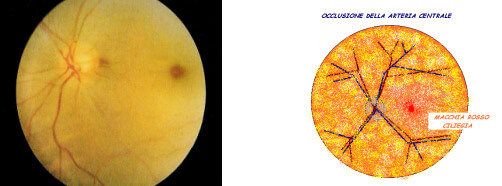
Figura 11. Aspetto oftalmoscopico e schema di un’occlusione arteriosa retinica centrale.
La BRAO, occlusione di branca dell’arteria centrale della retina, presenta un quadro clinico similmente improvviso (acuto) con caratteristiche variabili in rapporto all’estensione e alla localizzazione dell’area retinica coinvolta. Le cause dell’occlusione di branca sono le stesse della CRAO. Il paziente avverte una limitazione parziale del campo visivo che solitamente è a limiti netti e sul meridiano orizzontale.
L’acuità visiva è variabile: risulta fortemente compromessa quando la branca arteriosa occlusa perfonde la regione maculare (con il tipico aspetto “rosso ciliegia” della fovea), ben conservata se l’ischemia non interessa tale area (Figura 12). L’esame del fondo evidenzia un edema retinico a settore, localizzato nel territorio della branca occlusa, ben definito dalla fluorangiografia.
La prognosi di un’occlusione arteriosa di branca è solitamente migliore della CRAO: l’amputazione del campo visivo normalmente si stabilizza dopo una parziale regressione, l’integrità dell’occhio controlaterale e i movimenti del capo compensano bene il deficit, mentre il recupero dell’acuità visiva dipende essenzialmente dall’interessamento o meno dell’area foveale.
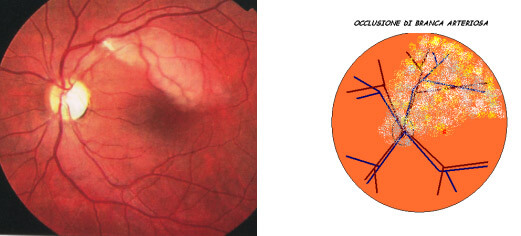
Figura 12. Aspetto oftalmoscopico e schema di un’occlusione di branca arteriosa della retina.
La terapia delle occlusioni arteriose deve essere instaurata molto precocemente, entro poche ore, ed è comunque raramente efficace. Il paziente è posizionato in maniera da ottenere una diminuzione della pressione arteriosa, mentre si iniettano in vena farmaci anticoagulanti e fibrinolitici.
Il trattamento locale, finalizzato a ottenere una variazione della pressione a livello dell’arteria centrale della retina per mobilizzare l’eventuale embolo presente, consiste in un massaggio del bulbo oculare per 1-2 minuti. Un tentativo chirurgico prevede l’apertura (paracentesi) della camera anteriore per decomprimere l’occhio e l’iniezione retrobulbare di farmaci vasodilatatori e antispastici.

