RICOMINCIAMO IN SICUREZZA
Il Centro Oculistico Quattroelle è nuovamente operativo nel rispetto di tutte le norme di sicurezza necessarie.
Il Personale Medico e di Assistenza è provvisto di adeguati dispositivi di protezione personale e procede regolarmente con la disinfezione di tutto il materiale diagnostico prima e dopo ogni visita.
Un comportamento corretto e rispettoso dei pazienti e del personale è fondamentale per accedere serenamente ed in sicurezza alle prestazioni.
Le congiuntivite allergica
Cos’è la congiuntivite allergica
L’allergia è una reazione di difesa esagerata del nostro organismo a sostanze considerate estranee e pericolose.
Le manifestazioni allergiche che coinvolgono la congiuntiva si presentano con due modalità. La più comune, in genere poco problematica, si associa al raffreddore da fieno (rinocongiuntivite allergica); colpisce in genere bambini grandetti in forma stagionale ed è tipica dei mesi di maggio e settembre, mesi di pollinazione delle Graminaceae e dell’Ambrosia, alle nostre latitudini, anche se esistono forme croniche che non recedono spontaneamente, per lo più dovute all’esposizione ad allergeni permanenti, come ad esempio gli acari della polvere di casa.
E’ una tipica manifestazione di tipo I (ipersensibilità precoce o immediata), in cui il contatto tra l’allergene disciolto nel film lacrimale e gli anticorpi dell’allergia, le immunoglubuline E o IgE, provoca la liberazione d’istamina e altri mediatori chimici (prostaglandine, enzimi vari per la la cosiddetta “cascata infiammatoria”), che agiscono sulle terminazioni nervose congiuntivali, richiamano cellule dell’infiammazione e aumentano la permeabilità vascolare e la vasodilatazione.
Sintomi della congiuntivite allergica
Ne conseguono iperemia e iniezione congiuntivale, lacrimazione, secrezione mucosa traslucida, edema palpebrale e blefarite anteriore. La cornea è spesso risparmiata dal processo flogistico. Una parentesi va qui aperta sull’insorgenza del cheratocono, malattia degenerativa della cornea che talune evidenze pongono in relazione con lo strofinamento cronico secondario al prurito, il sintomo principe delle allergie oculari insieme alla chemosi, il gonfiore della congiuntiva a forma di bolle. La storia personale e famigliare di precedenti allergici (atopia) è di solito sufficiente a porre la diagnosi, anche se test dermatologici, citologia dopo scraping della congiuntiva e ricerca delle IgE nelle lacrime sono a disposizione del clinico.
Cura per congiuntivite allergica
Alleviare i sintomi è il primo obiettivo della gestione delle problematiche allergiche, non essendo quasi mai possibile rimuovere la causa. Il primo approccio, più efficace anche se meno realizzabile dal punto di vista pratico, è l’astensione dal contatto con l’agente supposto allergogeno (tipo cambiare aria, ad esempio trascorrere il periodo tipico delle pollinazioni al mare). A questo primo tentativo deve essere in ogni caso affiancata una terapia farmacologica, a base prevalente di colliri, assai più raramente ricorrendo a farmaci antistaminici assunti per bocca. La consulenza di uno specialista in allergologia è richiesta quando si manifesta un contemporaneo interessamento sistemico (dermatite atopica, asma…). Oltre ai farmaci “banali”, come le lacrime artificiali e i vasocostrittori (tipo collirio Alfa, Stilla…), da utilizzare sempre con estrema cautela, si prescrivono in genere colliri a base di farmaci antistaminici e stabilizzatori di membrana (Naaxia, Opatanol, Visuglican…), da instillare almeno quattro volte al dì per un minimo di 15 giorni. Tali farmaci possono essere somministrati anche in via profilattica all’iniziare della stagione in cui si manifesta l’allergia e mantenuti sino alla fine della stessa. Gli antinfiammatori non steroidei (Voltaren) e il cortisone non sono quasi mai necessari. La ciclosporina è stata proposta recentemente con risultati eccellenti per il basso rischio di effetti collaterali.
La cherato-congiuntivite primaverile
La forma più temibile di congiuntivite allergica (cherato-congiuntivite primaverile) coinvolge invece la cornea con i classici segni clinici evidenziabili alla lampada a fessura (Figura 4) e interessa in genere bambini maschi d’età più tenera e generalmente si attenua, talvolta sino a scomparire, dopo la pubertà. Oltre a fenomenologie di tipo I, secondarie alla liberazione di mediatori chimici già descritta, il principale meccanismo responsabile è di tipo IV o tardivo (si manifesta in genere dopo 24-48 ore), secondario all’attivazione di cellule dell’immunità mediata da anticorpi (linfociti T), che infiltrano cronicamente la congiuntiva. In questi casi è sovente inevitabile ricorrere ai cortisonici, assai efficaci nel controllare i sintomi, ma poco maneggevoli. E’ infatti fondamentale cautelarsi nei confronti dei potenziali effetti collaterali e profili di rischio (aumento della pressione intraoculare in primis, cataratta) utilizzando come prima scelta i preparati non assorbibili (come il Lotemax e il Flumetol). Nei casi in cui è necessario ricorrere ai cortisonici per via sistemica, il monitoraggio delle condizioni generali è mandatario.
Una terapia di recente introduzione è quella con ciclosporina 0.05% in emulsione (Restasis collirio), già ampiamente collaudata per il trattamento della secchezza oculare (vedi anche il quaderno L’occhio secco). Il Restasis, utilizzato due volte al di’ per periodi prolungati, agisce come immunomodulatore riducendo l’infiltrazione dei linfociti congiuntivali. Rispetto al cortisone ha il vantaggio di non presentare effetti indesiderati significativi, a parte un’incidenza elevata di bruciore alla somministrazione.
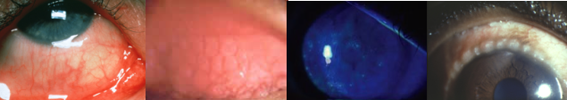
Figura 4. Segni classici della cheratocongiuntivite allergica: iperemia e iniezione congiuntivale (a), papille tarsali (b), cheratite puntata evidenziata con colorazione in fluoresceina e luce blu cobalto (c), nei casi più severi ulcere corneali sterili, noduli di Horner-Trantas (depositi di globuli bianchi eosinofili a livello limbare) (d)
Congiuntivite da lenti a contatto
Una forma particolare di congiuntivite è quella da lenti a contatto. Premesso che, in caso di congiuntivite, è sempre prudente cestinare le lenti insieme al contenitore e al liquido di conservazione e non tornare ad indossarle fino a guarigione avvenuta, è assai frequente il riscontro di infiammazioni della cornea e della congiuntiva provocati proprio dall’uso poco controllato o dall’abuso delle lenti a contatto, in genere morbide.
L’aspetto “a papille giganti” della congiuntiva tarsale sotto la palpebra superiore è caratteristico (Figura 5) anche se non esclusivo, di queste forme. Si ritiene che l’infiammazione consegua alla cronicità del trauma meccanico combinato a una reazione di ipersensibilità alle proteine trattenute sulla superficie della lente a contatto, similmente a quanto si osserva in pazienti con protesi oculari. Fattori favorenti sono ritenuti i comportamenti trascurati e/o poco igienici (abuso durante la notte, diametro eccessivo, curvature poco corneo-conformi, inadeguata pulizia e manutenzione…).
La diagnosi è spesso tardiva per la modestia della sintomatologia in fase precoce e la riluttanza generica dei portatori di lenti a contatto a fare controlli adeguati e approfonditi. Si finisce per chiedere aiuto soltanto negli stadi più avanzati, quando cioè l’intolleranza al porto delle lenti è assoluta o quasi, e la sensazione di secchezza oculare e di corpo estraneo, l’inestetismo della palpebra che scende, la secrezione densa e il dolore diventano insopportabili.
A quel punto le buone regole di prevenzione (cambiare le lenti frequentemente, effettuare scrupolosamente le procedure di manutenzione, sottoporsi a controlli regolari in assenza di sintomi) non servono a ristabilire la situazione. Bisogna sospendere l’uso delle lenti a lungo, se non per sempre, e instaurare una terapia adeguata, ricorrendo a colliri cortisonici.
Nei casi più lievi, si ottengono in genere miglioramenti significativi cambiando la tipologia di materiale (dalle morbide convenzionali al silicone hydrogel, eventualmente alle gas-permeabili) e/o la routine di disinfezione e manutenzione (con i relativi conservanti, tra cui il thimerosal sembra essere frequentemente responsabile di intolleranze) (vedi anche il quaderno Lenti a Contatto).
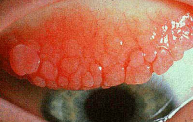
Figura 5. Aspetto giganto-papillare, ad “acciottolato romano” della congiuntiva sotto la palpebra superiore

